呼吸器内科とは
呼吸に関係する肺や気管支、咽頭、喉頭、胸膜といった臓器や器官全般についての病気の診断、検査、治療を行うのが呼吸器内科です。
主に風邪や上気道炎、気管支炎、肺炎といった呼吸器感染症をはじめ、アレルギー性疾患でもある気管支喘息や咳喘息、さらに肺気腫や慢性閉塞性肺疾患(COPD)、肺結核、肺がんといった肺に関する病気など急性、慢性に関わらず診療を行います。
診療の際に検査が必要と判断される場合には、レントゲン検査、呼吸機能検査などを行います。
2週間以上の咳が続いている、痰を切ることが困難、軽く体を動かしただけでも息切れしてしまうといった際には、呼吸器内科までお早めにご相談ください。
このような症状はご相談ください
- しつこい咳や痰(2週間以上)
- 息切れ
- ヒューヒュー・ゼーゼーという息苦しさ
- 胸痛
- 血痰
- いびき など
呼吸器内科の主な対象疾患
- 風邪症候群
- インフルエンザ
- 咽頭炎・扁桃炎
- 気管支炎
- 気管支拡張症
- 肺炎
- 気管支喘息
- COPD(慢性閉塞性肺疾患)
- 肺結核
- 肺気胸
- アレルギー性鼻炎(花粉症)
- 肺がん
- 睡眠時無呼吸症候群(SAS) など
呼吸器内科で扱う主な疾患
気管支喘息
気管支喘息は、呼吸の通り道である気道に慢性的な炎症が起こり、それが原因で気道が狭くなることによって呼吸しにくい状態となります。また、刺激を受けると喘鳴という「ゼーゼー」「ヒューヒュー」といった呼吸音が出て、大きく呼吸をしないと苦しくなってしまいます。同時に痰が増えたり、咳こむようになるとそれが止まらなくなって呼吸困難に陥るおそれがあります。
呼吸音の大小に関わらず、喘鳴が出る場合は気道の炎症が慢性化している可能性が高いので、そのような際はお早めに当院までご相談ください。
治療を行わない、または不十分な治療で病状が進行すると、些細な刺激でも喘鳴が出るようになります。特に夜間や明け方に症状が強く出ることが多く、睡眠の妨げとなり、日常生活にも支障をきたすようになります。重篤な発作が起きた場合、生命に関わる状況となり、緊急入院が必要となることもあります。

このような症状はご相談ください
- 息苦しさが急に現れ、「ゼーゼー」「ヒューヒュー」といった喘鳴が出る
- 普段は感じることがない咳や息切れが、季節の変わり目に見られる
- ひどい咳や呼吸困難で目が覚める(夜から明け方の間)
- 咳や息切れが、運動や体を動かした後に見られる
- 特定のアレルゲン(抗原)やほこりを吸い込むと息苦しさを感じたり、咳が出る
- 一度風邪にかかると、咳が治まるのに10日以上かかる など
気管支喘息の原因について
気管支喘息はアレルギー性疾患の一つでもあり、患者さんがアレルギー反応を起こす原因であるアレルゲン物質が、気道で炎症を起こすことなどで発症します。
主なアレルゲン物質は、ダニやほこり、花粉、カビ、ペットの毛やフケなどが挙げられます。
これらを原因として咳、痰、喘鳴、呼吸困難をともなう喘息発作が起きますが、風邪などのウイルス、薬剤、喫煙などがきっかけとなることもあります。
なお、気管支喘息は常に症状が現れているわけではなく、日常生活における体調や精神的ストレスなどが影響します。
できるだけ発作を避けるには、原因となるアレルゲン物質を遠ざけることが大切で、ダニやほこりなどハウスダストによるものであればこまめにお掃除をする、花粉であればマスクをして気道への侵入を防ぐなどの対策を心がけておくことが重要です。
治療について
治療については、吸入薬を中心とした薬物療法を行います。普段から発作を起こさせないためのお薬を使い、もしも発作が起きたときには、その症状を抑える治療を行います。
発作の予防のためには、吸入ステロイド薬を使用して、日頃から気道の炎症を抑える治療を行います。
ステロイド自体は比較的強いお薬ですが、吸入する量はわずかなので、飲み薬や点滴に比べて副作用の心配はほとんどありません。
発作時に症状を抑える薬としては、気道(気管支)を拡げる気管支拡張薬、抗アレルギー薬、去痰薬、鎮咳剤(咳止め)などがあります。どの薬を処方するかについては、患者さんに見られる症状や体質などを考慮しながら選択していきます。
COPD(慢性閉塞性肺疾患)
COPD(慢性閉塞性肺疾患)とは、主にタバコの煙が原因となり、有害な成分を長い年月に渡って吸い込み続けることで、気道(気管支)や肺(肺胞)に障害が起きる疾患です。
生活習慣病の一種とも考えられ、おおよそ8割以上の患者さんは喫煙者の方で、年代では40歳以上で発症するケースが多く見られます。
慢性的な炎症が起きることで、気道が狭くなり、気道の先端にある肺胞(酸素と二酸化炭素の交換を行う組織)が破壊されると、肺気腫という状態になります。
最初の症状としては、特に労作時(階段や坂道を登ったときなど)の息切れが多いですが、他に咳や痰なども頻繁に出るようになります。
さらに、COPD(慢性閉塞性肺疾患)は全身の臓器にも影響を及ぼすことが分かっており、肺がんや喘息などの呼吸器疾患だけでなく、心・血管障害(狭心症、心筋梗塞、心不全、不整脈)、糖尿病、栄養障害、骨粗鬆症など、他にも様々な合併症の原因となります。
検査について
COPD(慢性閉塞性肺疾患)が疑われる場合には、スパイロメトリーという機械を用いて肺機能の検査を行います。
検査自体はシンプルで、マウスピースを口にくわえ測定器に息を吹き込むだけですが、様々な呼吸機能の状態を知ることができます。
なお、この肺機能検査ではCOPD(慢性閉塞性肺疾患)のみならず、気管支喘息、間質性肺炎(肺線維症)、気管支拡張症といった他の呼吸器疾患の診断にも役立ちます。
- 肺活量
ゆっくりと大きく息を吸い込んで、それをゆっくりと肺から吐き出した際の空気量 - %肺活量
年齢・性別に基づいた予測肺活量(予測値)に対する、実際の肺活量の比率(実測値 / 予測値) - 努力性肺活量
可能な限り空気を胸いっぱいに吸い込んでから、一気に吐き出した際の空気量 - 1秒量
努力性肺活量のうち、最初の1秒間で勢いよく吐き出された空気量 - 1秒率
努力性肺活量に対する1秒量の比率(1秒量 / 努力性肺活量) - 残気量
最後まで息を吐き切った後も、肺に残っている空気量
治療について
COPD(慢性閉塞性肺疾患)の発症は、そのほとんどがタバコの有害成分が原因のため、改善のために禁煙を目指します。
また、薬物治療として、咳や息切れを軽減させるために、吸入での気管支拡張薬を主体として、咳止めや痰切りの薬などを用います。
睡眠時無呼吸症候群(SAS)
就寝中に一定の間隔で無呼吸状態になることを睡眠時無呼吸症候群(SAS)といいます。
症状としては、寝ている間のいびき、夜間の頻尿、日中の眠気、起床時の頭痛などが認められます。
この病気は大別すると、気道が物理的に閉じてしまい呼吸ができなくなる「閉塞型」と、脳から呼吸の指令が発せられなくなり呼吸が弱くなる「中枢型」に分けられます。中枢型の発症は閉塞型に比べて非常にまれで、ほとんどの場合が閉塞型です。
睡眠中、10秒以上の呼吸停止(無呼吸や低呼吸)が、1時間あたりに5回以上見られると、睡眠時無呼吸症候群(SAS)と診断されます。
また、この無呼吸と低呼吸の回数は無呼吸低呼吸指数(AHI)と呼ばれ、5~15を軽症、15~30を中等症、30以上を重症として、重症度の判定に用いられます。

日中の眠気のチェックについて
以下の項目から総合点数を計算し、睡眠時無呼吸症候群の主な症状の一つである、日中の眠気をチェックしましょう。
0:眠ってしまうことは、ほとんどない
1:たまに眠ってしまう
2:しばしば(半分くらい)眠ってしまう
3:だいたい、いつも眠ってしまう
| 状況 | 点数 |
|---|---|
| 座って何かを読んでいるとき | 0 ・ 1 ・ 2 ・ 3 |
| 座ってテレビを見ているとき | 0 ・ 1 ・ 2 ・ 3 |
| 人の大勢いる場所で座っているとき(会議中、映画館、劇場など) | 0 ・ 1 ・ 2 ・ 3 |
| 他の人の運転する車に、1時間休憩なしで乗っているとき | 0 ・ 1 ・ 2 ・ 3 |
| 午後に横になって休憩しているとき | 0 ・ 1 ・ 2 ・ 3 |
| 座って人と話をしているとき | 0 ・ 1 ・ 2 ・ 3 |
| 飲酒はせずに、昼食後、静かに座っているとき | 0 ・ 1 ・ 2 ・ 3 |
| 座って、手紙や書類などを書いているとき | 0 ・ 1 ・ 2 ・ 3 |
この質問表で合計点が11点以上であれば、睡眠時無呼吸症候群(SAS)の可能性があるとされ、点数が高いほど、何らかの睡眠障害の疑いが強くなります。
他にも簡易的なセルフチェックの方法がありますので、気になる方はご相談ください。
無呼吸状態を放っておくと
睡眠時無呼吸症候群(SAS)は、一定の間隔をおいて無呼吸となりますが、そうなると苦しくなって無意識に体が気道を広げ、呼吸を再開させます。
そのため、眠ったまま窒息するようなことはありません。
しかし、無呼吸状態が断続的に繰り返されることで睡眠障害を引き起こし、日中に急激な眠気を起こすこともあるので、特に精密機器の操作や車の運転など、眠気による一瞬の気のゆるみが思わぬ事故を招くお仕事の方などは注意が必要です。
最近では生活習慣病との関連性も認められており、適切な治療を行わないと、高血圧、糖尿病などを引き起こしたり、不整脈さらには脳卒中や心筋梗塞などの、より重篤な疾患の原因となります。
当院では、各種治療や生活習慣のアドバイスによって症状の改善を促し、日常生活への悪影響を解消したり、上記の併存症を予防していくための診療を行っております。
日中の眠気を自覚されお困りの方や、就寝時にいびきや無呼吸状態を指摘されたことがある方は、まずは当院までご相談ください。

検査について
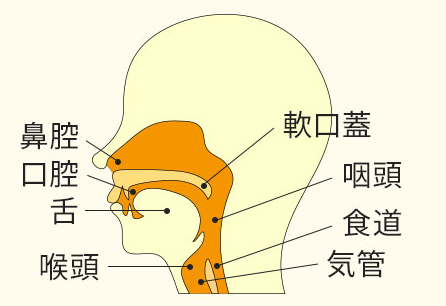
- 口腔内の観察
はじめに口腔、咽頭の視診によって、口を開いたときの扁桃腺や舌の大きさ、軟口蓋の高さなどを確認します。
- 携帯型アプノモニター
携帯型アプノモニターは、患者さんにご自宅で就寝前に装着していただく小型の機械で、睡眠中の酸素濃度や無呼吸の回数などを測定する検査です。
入院の必要はなく手軽にできる検査ですが、これにより無呼吸症の程度がおおよそ分かるので、精密検査や治療の必要性を判断することができます。
精密検査が必要な場合には、入院してポリソムノグラフィーという検査を受けていただくことになります。
その際には、適切な医療機関へご紹介いたします。
治療について
生活習慣の改善
睡眠時無呼吸症候群(SAS)の患者さんは肥満が原因であるケースが比較的多く、その場合には、減量が重要となります。
食生活の見直し、運動不足の解消といった生活習慣の改善によって気道の閉塞を解消していきます。
また、お酒やタバコといった嗜好品を好まれる方も特に注意が必要です。
飲酒は気道の筋肉を低下させ、無呼吸を悪化させます。
喫煙は酸素濃度を低下させ、咽喉頭の慢性炎症を引き起こします。
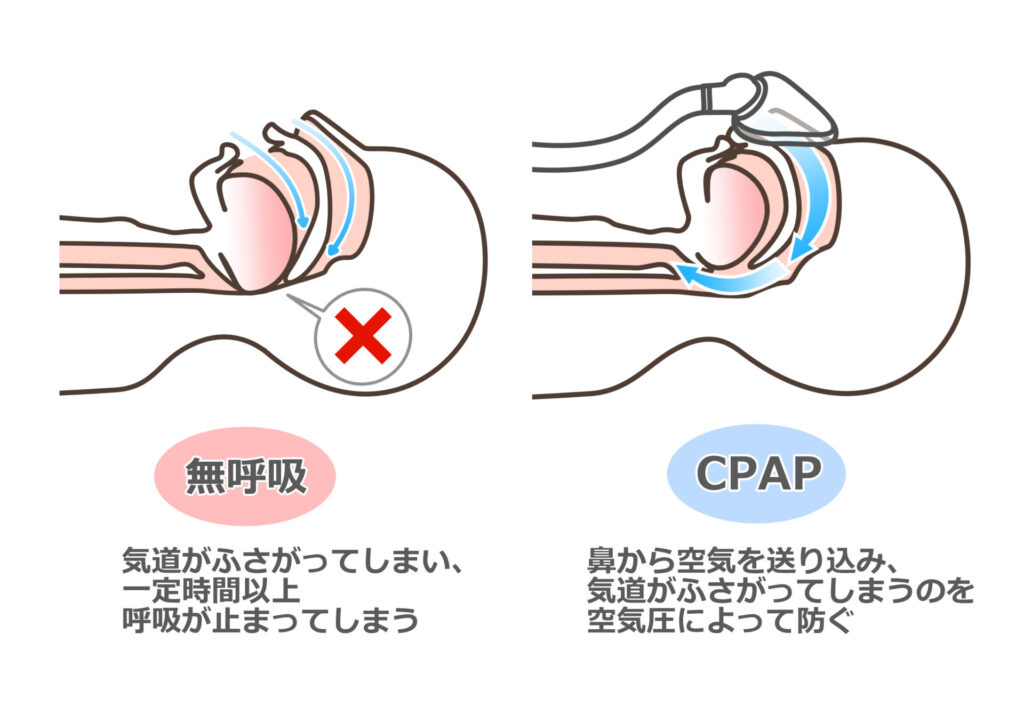
内科的治療(CPAP療法)
睡眠時に専用のマスクを口や鼻に装着していただき、枕元に置いた小型の機械から気道に空気を送り込み、持続的に圧力をかけることで気道を開放させ、無呼吸症の改善を促します。
中等度から重症の睡眠時無呼吸症候群(SAS)の場合に使用します。
患者さんによっては、熟眠感を感じられたり、日中の眠気がなくなって活動性が上がるなど、非常に効果を発揮します。CPAP装着により、治療が必要であった高血圧や不整脈などが改善することもあります。
マウスピース治療
無呼吸低呼吸指数(AHI)が5~20回の軽症~中等度の方は、マウスピースでの治療も選択可能です。
患者さんそれぞれの骨格に適したマウスピースを装着していただくことにより、舌がのど元へ落ちることを防ぎ、気道を広げる役割を果たします。
治療の際には、歯科や口腔外科の先生に作成を依頼いたします。
